Neurologie
Publié le 30 oct 2023Lecture 6 min
Le pied de Charcot, une urgence diabétologique !
Ariane SULTAN, service nutrition-diabète, CHU de Montpellier
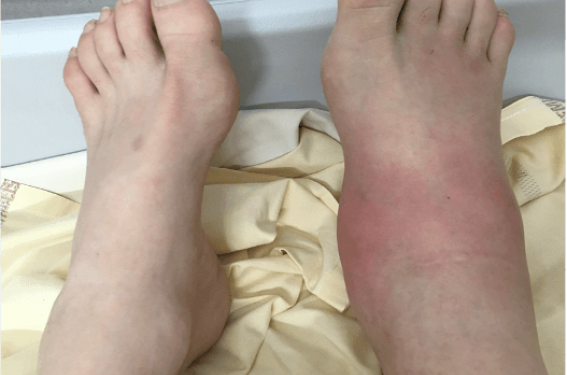
Le pied de Charcot, complication chronique du diabète, est mal connu. Il s’agit pourtant d’une urgence diabétologique, tant dans sa forme aiguë que sans sa forme chronique. Le pied de Charcot aigu nécessite une mise en décharge immédiate afin d’éviter l’évolution vers un pied de Charcot chronique. Quant au pied de Charcot chronique, il nécessite la mise en place de mesures de prévention dont un chaussage sur mesure afin d’éviter la survenue de troubles trophiques induits par la déformation. Il est bien évidemment essentiel d’effectuer une prise en charge globale de la personne présentant un pied de Charcot aigu ou chronique.
Données épidémiologiques
Le pied de Charcot ou neuroarthropathie se définit comme une atteinte osseuse et/ou articulaire progressive indolore secondaire à une neuropathie sous-jacente. L’incidence varie de 0,4 à 1,3 % et jusqu’à 13 % dans les centres spécialisés, chez des patients porteurs d’une neuropathie périphérique. Ces variations d’incidence sont bien sûr liées à un sous-diagnostic de cette pathologie. Parmi les facteurs de risque de pied de Charcot figurent la présence d’une néphropathie, la durée d’évolution du diabète (et notamment au-delà de 15 ans pour le diabète de type 2), et un traitement par corticothérapie. Enfin, il est classique de retrouver un facteur déclenchant la survenue d’un pied de Charcot aigu, tel qu’un microtraumatisme, une chirurgie du pied. Enfin, l’association entre la correction rapide du taux de l’HbA1c et l’apparition d’un pied de Charcot aigu est également décrite.
Physiopathologie actuelle de la neuroarthropathie de Charcot (CN)
Les mécanismes physiopathologiques ont fait l’objet de longs débats et ne sont encore que partiellement connus. Plusieurs théories impliquant la neuropathie périphérique, la neuropathie végétative, ainsi que des phénomènes inflammatoires impactant les facteurs de remodelage osseux (RANKL, ostéoprotégérine) sont décrites.
Théorie neuro-vasculaire
Mitchell et Charcot ont favorisé la théorie dite « neurovasculaire », qui suggère qu’une augmentation du flux sanguin vers les os en raison d’atteinte au niveau des « nerfs trophiques » entraîne une résorption osseuse, aboutissant finalement à des fractures et des déformations. Le pied chaud avec des veines dilatées caractéristiques du pied de Charcot aigu suggère qu’il existe un shunt artérioveineux.
Théorie neuro-traumatique
Volkman et Virchow ont proposé la « théorie neuro-traumatique » : les articulations atteintes par la neuro-arthropathie subissent des traumatismes à répétition, entraînant des fractures responsables de déformation.
Théorie neuro-inflammatoire
Une diminution de la densité osseuse au niveau des membres inférieurs est décrite chez les personnes porteuses d’un pied de Charcot par rapport à des sujets atteints d’une polyneuropathie. Une augmentation de l’activité ostéoclastique par rapport à l’activité ostéoblastique dans les formes aiguës et chroniques est par ailleurs bien décrite. Ainsi, le pied de Charcot serait secondaire à une réponse inflammatoire accrue à une lésion induisant une lyse osseuse accrue.
L’histoire naturelle du pied de Charcot
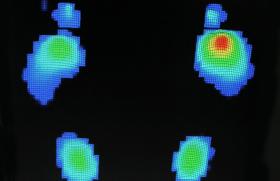
La phase aiguë ou active ou pied de Charcot aigu (figure 1)
Le pied de Charcot débute par une phase aiguë (ou active) sous-diagnostiquée dans 25 % des cas. L’histoire clinique est classique : survenue brutale d’un oedème érythémateux, unilatéral, légèrement douloureux du pied ou de la cheville avec augmentation de la température cutanée supérieure à 2 °C par rapport au pied controlatéral, chez une personne apyrétique le plus souvent. Les données de l’étude française EpiChar montrent que le diagnostic a été fait devant la survenue d’un œdème du pied dans 75 % des cas, avec augmentation de la température du pied dans 58 % des cas. La douleur n’est présente que dans 50 % des cas.
Le bilan biologique ne retrouve pas de syndrome inflammatoire biologique franc, ce qui élimine une infection. Il s’agit d’une urgence diabétologique nécessitant un diagnostic rapide. Il faut donc faire le diagnostic et éliminer tous les diagnostics différentiels (crise de goutte, thrombose veineuse profonde, poussée inflammatoire d’arthrose, entorse…).
Les examens d’imagerie sont indispensables
L’IRM du pied et de la cheville doit être réalisée en urgence ; c’est l’examen paraclinique de référence permettant de confirmer le diagnostic par la présence d’un œdème médullaire intraosseux, alors que la radiographie est encore normale. L’autre intérêt de l’IRM est d’éliminer un diagnostic différentiel ou associé comme une ostéite ou une infection des parties molles (cellulite, abcès), avec une spécificité estimée entre 80 et 100 %. L’ostéo-arthropathie du pied diabétique entraîne des lyses osseuses dont le siège de prédilection est le tarse (60 % des cas). Plus rarement (30 % des cas) elle atteint des articulations métatarso-phalangiennes et encore plus rarement (10 % des cas) l’articulation talo-crurale.
La radiographie du pied (face, profil et ¾ en charge) est normale au tout début de la phase aiguë. Étant donné le retard diagnostique fréquent, la radiographie peut cependant déjà montrer des signes d’atteinte ostéo-articulaire variables (simple déminéralisation focale, subluxation, fractures…). Elle doit être recontrôlée dans le cadre du suivi du pied de Charcot.
Le principal traitement du pied de Charcot aigu est l’immobilisation et la mise en décharge précoce, jusqu’à résolution de la phase inflammatoire. Il s’agit d’une urgence à l’immobilisation dès la suspicion clinique, et ce, sans attendre les résultats des examens d’imagerie, afin de réduire le risque de fractures et de déformations ultérieures. La décharge de référence est le Total Contact Cast (TCC) inamovible remontant jus qu’au genou, avec anticoagulation préventive. L’appui n’est pas autorisé pendant un délai variable de 6 semaines à 3 mois. En phase aiguë : il n’existe aucune indication chirurgicale.
La phase chronique ou pied de Charcot chronique
Elle correspond à une phase de coalescence puis de reconstruction osseuse avec « refroidissement clinique ». Son délai de survenue et son stade de gravité dépendent de la prise en charge initiale en phase aiguë. La présence de déformations du pied peut entraîner des plaies sur les points d’appui, avec des degrés variables de séquelles ostéo-articulaires irréversibles, jusqu’à la forme historique d’effondrement du médio-pied (« pied en tampon de buvard » ou « Rocker bottom foot »).
On ne note pas de syndrome inflammatoire biologique, sauf en cas de plaie infectée associée. Les radiographies de pied et cheville de face en charge permettent de mesurer les conséquences des déformations et des destructions ostéo-articulaires.
Morbi-mortalité associée au pied de Charcot
La principale complication du pied de Charcot est la survenue de plaies dont le risque est 3,5 à 4 fois plus élevé que chez les personnes vivant avec un diabète sans pied de Charcot. Le risque d’amputation (mineure ou majeure) du membre inférieur est par conséquent élevé et peut concerner jusqu’à 25 % des patients. La présence d’un pied de Charcot multiplie le risque d’amputation par un facteur 12 vs 7 chez les sujets avec plaie du pied. Il existe une réduction de l’espérance de vie de 14 ans pour les patients ayant un pied de Charcot par rapport à la population générale ; le taux de mortalité est multiplié par 2,7 par rapport aux sujets vivant avec un diabète.
Ainsi, le pied de Charcot traduit une maladie diabétique très évoluée.
Enfin, on soulignera l’importante altération de la qualité de vie chez ces sujets, liée aux déformations inesthétiques du pied, au port de chaussures orthopédiques, aux plaies et hospitalisations plus fréquentes.
Le chaussage adapté est le traitement principal du pied de Charcot chronique dans le but de prévenir la survenue d’ulcères du pied et de maintenir l’autonomie du patient. La prescription d’orthèses plantaires thermoformées, associées à un chaussage orthopédique sur mesure (confectionné par un podo-orthésiste) ou à des chaussures thérapeutiques de série (type CHUP) si les déformations sont peu importantes, permet d’obtenir une répartition optimale des forces plantaires et de s’adapter aux modifications de volume et à l’architecture du pied. Quant à la chirurgie, son objectif est d’améliorer le chaussage et de limiter les risques de plaie. Il n’y a cependant pas de consensus sur les indications ni sur le type de chirurgie ; de plus, l’efficacité à long terme reste à évaluer en termes d’effet sur le risque de plaie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :