Neurologie
Publié le 30 avr 2017Lecture 12 min
Les neuropathies périphériques chez le patient diabétique
Henri GIN, Université Bordeaux 2
Le mal perforant est l’aboutissement de très nombreuses années d’évolution des neuropathies périphériques ; il peut être comparé à l’arrivée en dialyse dans le cadre de l’insuffisance rénale. Celle-ci est précédée par une modification de la microalbuminurie, l’apparition d’une macroprotéinurie, puis l’élévation de la créatinine ; toute une série d’événements et de stades que médicalement nous savons aujourd’hui bien codifier et qui engendrent à chaque stade des attitudes thérapeutiques différentes et adaptées.
C’est la quantification de l’évolution de l’atteinte du parenchyme rénal qui a permis de définir des stratégies médicales efficaces, opérantes, diminuant aujourd’hui le nombre d’entrées en dialyse. Une démarche identique doit être réalisée vis-à-vis des neuropathies périphériques bien avant la survenue du mal perforant.
Dans un service de diabétologie, 25 % des patients consultant présentent des signes fonctionnels de neuropathie, mais en cherchant bien, 50 % ont des signes cliniques, et si on va un peu plus loin, 90 % ont des tests d’exploration perturbés, et ceci de façon relativement précoce dans l’évolution de la maladie(1).
Il importe de se souvenir que la neuropathie est une maladie de la fibre nerveuse. Cette dernière est une cellule dont le corps cellulaire et le noyau sont situés au niveau de la moelle, qui se prolonge par une très longue fibre qui va cheminer jusqu’à la distalité la plus extrême du membre inférieur pour entrer en contact avec ses récepteurs. Il existe de nombreux types de fibres nerveuses : les fibres myéliniques, les non myéliniques, les petites fibres, les grosses fibres ; leur fonction est par ailleurs différente, pour les unes motrices, pour les autres sensitives superficielles thermiques ou profondes, pour les autres végétatives. La neuropathie diabétique est une neuropathie métabolique nutritionnelle, ce qui signifie qu’il existe une souffrance métabolique au niveau du corps cellulaire, qui se traduit par une dégénérescence distale. En conséquence, les neuropathies périphériques débuteront toujours dans la distalité la plus extrême, c’est-à-dire au niveau du gros orteil, et seront bilatérales et symétriques, puisque l’anomalie métabolique touche les corps cellulaires médullaires aussi bien droits que gauches. Il s’agira donc d’une polynévrite. On suspectera ces neuropathies devant toute manifestation distale bilatérale et symétrique.
Neuropathie végétative
Elle est présente très précocement, parfois dès le syndrome métabolique ; elle se traduit cliniquement par une sècheresse de la peau, puis évolue vers une hyperkératose, qui va se compliquer de fissures, dont la conséquence est une déchirure des tissus sous-jacents représentant alors une porte d’entrée (figure 1). Le stade initial de la sécheresse de la peau correspond à une modification fonctionnelle des glandes sudoripares qui sont en connexion directe avec les fibres végétatives. La densité des glandes sudoripares est variable d’un endroit à l’autre du corps, mais c’est au niveau de la plante des pieds que l’on trouve la densité la plus importante, celle-ci étant six fois plus élevée que la densité des glandes sudoripares retrouvées par exemple au niveau du bras(2). On comprend donc la facilité avec laquelle cette neuropathie végétative s’exprime au niveau de la peau de la face plantaire des pieds.
Figure 1. Hyperkératose liée à la neuropathie végétative (A). La même hyperkératose photographiée en macro : on comprend l’évolution vers la fissure (B).
Différents tests ont donc été imaginés pour dépister précocement cette atteinte.
Le Dynamic Sweat Test est un test classique(3). Il s’agit en fait d’un buvard pH-sensible, collé en regard de la tête du premier métatarse et laissé en place quelques minutes. Après l’avoir enlevé, on lit le nombre de points noirs apparus, chacun correspondant à une modification de pH témoignant de l’existence en regard d’une glande sudoripare. Ce test permet de quantifier le nombre de glandes sudoripares fonctionnelles au niveau de la peau. Plus le nombre diminue, plus la neuropathie est évoluée.
L’eZScan a été récemment développé (figure 2). Le patient pose la plante de ses pieds sur une plaque de nickel qui engendre une iontophérèse inverse, conduisant à l’apparition d’une conductance entre la voûte plantaire et la plaque de nickel ; cette conductance est mesurée en micro siemens (mS). Plus la conductance est élevée, plus il y a de glandes sudoripares fonctionnelles, et inversement. Le test est entièrement automatisé, piloté par informatique, dure 2 minutes et n’engendre ni effets secondaires, ni consommables. Nous avons eu l’occasion d’utiliser ce nouveau test, et pu démontrer son caractère reproductible d’un jour à l’autre, son caractère symétrique entre le pied droit et le pied gauche et son résultat indépendant du niveau glycémique chez un même patient. La notion de symétrie est bien ce qui définit la polynévrite. Nous avons, par ailleurs, démontré que les valeurs obtenues par la mesure de ce test sont parfaitement corrélées avec l’état clinique du pied, entre autres avec l’apparition de fissures(4). La quantification est donc assurée avec une échelle de 75 mS dans le cadre d’un pied normal, à des valeurs de 15 à 20 mS pour des neuropathies avancées. Cette notion de quantification et d’échelle de scores montre bien que tous les stades de la neuropathie végétative existent, du stade tout débutant aux stades les plus avancés. Il semble important de pouvoir déterminer s’il n’y a pas une neuropathie végétative ou s’il existe bien une neuropathie végétative débutante ou une neuropathie végétative avancée, et ce avant que les signes cliniques ne deviennent criants. Une fois la neuropathie végétative diagnostiquée pour des formes modérées, il convient alors d’avoir une attitude thérapeutique préventive caractérisée par un entretien quotidien de la souplesse cutanée susceptible de retarder les échéances néfastes ; par ailleurs, il est probable mais non démontré qu’un bon contrôle du diabète en ralentisse l’évolution.
Figure 2. L’appareil eZscan® (www.impeto-medical.com).
Neuropathie motrice
Dans sa forme la plus caractéristique, elle se traduit par une abolition des réflexes ostéo-tendineux, mais les conséquences sont beaucoup plus importantes. La neuropathie motrice engendre en effet une atrophie des muscles interosseux, et surtout un déséquilibre entre les muscles extenseurs et fléchisseurs des orteils(5). L’atrophie musculaire des interosseux a pu être quantifiée en recherche, sur des coupes scannographiques de pieds, montrant la diminution de la masse musculaire, associée à une augmentation compensatoire de la masse adipeuse au niveau du pied. Celui-ci garde donc à peu près la même forme et le même volume, mais se trouve avec un rapport muscles/tissus adipeux totalement inversé. Les conséquences de cette atrophie des interosseux sont l’effondrement de la voûte plantaire. Les conséquences du déséquilibre entre extenseurs et fléchisseurs sont l’apparition d’orteils en griffes qui eux-mêmes entraînent une modification de la statique du premier métatarse. La tête de celui-ci appuie de manière directe avec la surface plantaire et va cisailler le coussinet qui, théoriquement, amortit le choc à la marche au niveau du premier métatarse.
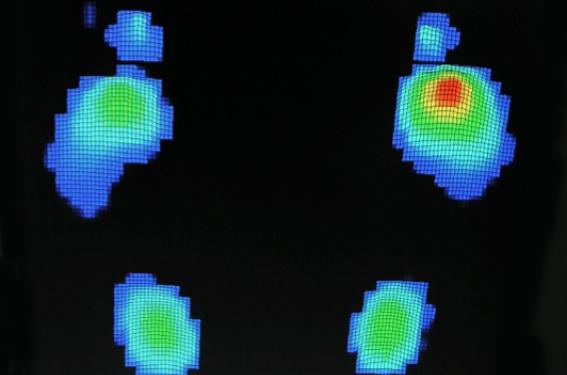
La connaissance des conséquences de la neuropathie motrice doit conduire à rechercher l’apparition des orteils en griffes et un effondrement de la voûte plantaire, afin de prescrire des semelles compensatrices face à l’effondrement de la voûte plantaire et surtout d’orthèses avant que les griffes des orteils ne soient fixées. En effet, tant qu’une griffe est réductible, sa réduction évitera les troubles de la statique ; quand elle sera fixée, les troubles de la statique seront constants. Au-delà de la dimension clinique, il est possible de quantifier les pressions plantaires grâce à des plateformes connectées à des microcapteurs, qui permettent en outre de visualiser les zones d’hyperpression (conséquences de la neuropathie motrice) et, à partir de là, de les compenser (figure 3).
Figure 3. La plateforme pour la mesure des pressions plantaires. Exemple de résultat.
Neuropathies sensitives
Le tableau est complexe, du fait de l’existence de différents types de fibres (petites fibres et grosses fibres), ainsi que de différents types de fonctions (sensibilité superficielle, sensibilité profonde, sensibilité thermique, etc.). Il existe par ailleurs une dualité des mécanismes lésionnels, pouvant porter sur l’atteinte de la jonction fibres-récepteur, conduisant alors à une diminution, puis une perte de la sensibilité, ou au contraire, une atteinte de la fibre elle-même sans atteinte du récepteur, conduisant alors à l’apparition de douleurs neuropathiques. En fonction du mécanisme lésionnel, surviendra soit une perte progressive de la sensibilité, soit au contraire une exacerbation de la sensation douloureuse, deux versants totalement opposés de la neuropathie sensitive du patient diabétique.
La neuropathie douloureuse se traduit par une exacerbation du ressenti sensitif, aboutissant à la manifestation de douleurs, décrites comme des sensations de décharges électriques ou de morsures, au niveau du mollet, soit spontanées, soit provoquées. Les facteurs d’exacerbation et de provocation de la douleur sont les modifications thermiques et le contact du vêtement ou du drap. Ceci conduit à l’apparition de douleurs nocturnes engendrées par la chaleur du lit et le contact du drap, conduisant le patient à mettre ses pieds au-dessus du drap pour calmer la douleur, et non pas à les faire pendre le long du lit. L’exacerbation par le contact du vêtement pourra se traduire par une douleur à la marche lorsque le pantalon vient frotter sur le mollet, il faudra alors savoir attribuer la douleur à une lésion neurogène et non à un problème artériel. Les douleurs neuropathiques sont toujours liées à l’atteinte des petites fibres, qui ne sont pas visibles en électromyographie ; il n’y a donc pas lieu de demander un électromyogramme pour faire le diagnostic car le résultat sera toujours négatif et deviendra alors confondant. La recommandation de la HAS confirme que l’électromyographie n’est pas un examen utile ni nécessaire dans le cadre de la neuropathie diabétique. Plusieurs types de fibres seront mises en jeu dans le cadre de la douleur neuropathique, les fibres A-λ pour les sensations de brûlures, A-ß pour les paresthésies et les dysesthésies, C pour les décharges ectopiques. Le meilleur moyen pour en assurer le diagnostic est le recours aux DN4(6).
La neuropathie sensitive superficielle se traduit par une diminution du ressenti douloureux dont l’évolution sera progressive jusqu’à la perte totale de ce ressenti. Il importe donc de ne pas dire au patient qu’il ne sent plus mais de bien lui faire comprendre qu’il sent moins ; or, la douleur est le moyen de protection, la défense vis-à-vis des agressions extérieures. Lorsque le ressenti douloureux est diminué, la zone de frottement d’une ampoule ne sera pas ressentie, ou le sera tardivement, et alors la marche sera poursuivie, conduisant de la simple ampoule un peu profonde, jusqu’au mal perforant. Le dépistage de cette diminution du ressenti se fait classiquement par le monofilament, mais il s’agit d’un outil qui a besoin d’être connu pour être correctement utilisé ; en effet, sa variabilité inter- et intra-observateur est importante ; par ailleurs, l’outil se dégrade lorsqu’on s’en sert souvent, et c’est ainsi qu’au bout de 200 contacts, il a perdu de son grammage(7). Dans la pratique médicale actuelle, il est conseillé d’avoir recours à un monofilament de 10 g, mais la réalité se caractérise par toute une série de grammages, allant de 2 à 10 g(8). Dans une population de patients diabétiques, la sensibilité du monofilament de 2 g est de 47 % comparativement à 22 % uniquement pour le 10 g. On comprend bien qu’un monofilament de 10 g, dont la réponse est binaire de type « oui je sens », « non je ne sens pas », dépistera toujours des neuropathies de forme sévère. Il a ainsi été démontré que le monofilament de 4 g dépistait déjà des neuropathies d’intensité moyenne. Il est donc tout à fait aberrant de considérer qu’un test « normal » avec un monofilament normal de 10 g ne permettra pas de conclure qu’il n’y a pas de neuropathie, mais simplement de conclure qu’il n’y a pas de neuropathie sévère, mais il peut déjà y avoir une neuropathie sensitive évoluée. Cette notion est importante doit conduire le clinicien à utiliser soit des monofilaments de grammage différent, soit à bien considérer que le test au monofilament n’exclut pas une neuropathie présente mais simplement une neuropathie grave.
Exploration de la sensibilité profonde
Elle peut se faire de manière non quantifiée avec un diapason standard, pour lequel la réponse est binaire « je sens » ou « je ne sens pas » ; elle peut aussi se faire avec un diapason gradué, peu utilisé. Cependant, nous disposons actuellement d’un outil automatisé, le neuro-esthésiomètre, recommandé par la HAS pour les centres dits de référence dans la prise en charge du « pied diabétique » (figure 4). Il s’agit d’une tête vibrante dont l’intensité de vibration est engendrée et contrôlée par un curseur permettant d’avoir des seuils de vibrations de 5 à 40 microvolts. Son utilisation est actuellement bien quantifiée. Un seuil vibratoire de 5 correspond à un test normal, donc à l’absence de neuropathie sensitive profonde, et entre 10 et 15 mV à une neuropathie déjà constituée avec un risque podologique faible ; à partir de 25 mV, le risque de lésion au niveau des pieds dans les 4 ans est multiplié par 7 ; au-delà de 40 mV, la certitude de voir apparaître une lésion au niveau du pied dans l’année est quasiment acquise si on ne fait rien(9). La quantification permet donc aussi d’établir des stades de gravité. Par ailleurs, le neuro-esthésiomètre, utilisé depuis de nombreuses années, a montré qu’il peut y avoir des neuropathies rapidement évolutives, et d’autres lentement évolutives. C’est ainsi que, sur une population de 392 patients, non neuropathes à l’inclusion et suivis pendant 12 ans, avec un seuil moyen de 12 mV, on constate 12 ans plus tard que 314 patients n’ont quasiment pas évolué, alors que 78 patients ont vu leur seuil passer de 12 à 35,9 mV. La neuropathie est donc une maladie évolutive, qui ne répond pas à un diagnostic binaire : présence ou absence de neuropathie.
Le test Neuro Quick a été développé pour essayer d’approcher l’évolution des petites fibres. Il s’agit d’un ventilateur avec 10 vitesses précalibrées(10) ; celui-ci est posé à une distance préprogrammée du pied ; le patient, yeux fermés, doit dire à partir de quelle vitesse de ventilateur il commence à sentir le vent sur son pied. Ce test, séduisant, est encore relativement peu développé.
Dans la forme ultime d’une atteinte de la sensibilité profonde, le patient ne sait plus où est son pied, ne reconnaît plus le sens de position des orteils, mais surtout, il ne sait plus où est le sol, ce qui rend chaque pas traumatisant, le microtraumatisme pouvant favoriser l’apparition du mal perforant ou engendrer des microfractures conduisant au pied de Charcot.
Figure 4. Neuro-esthésiomètre.
Au total
Les neuropathies périphériques sont bien une certitude, à la fois végétative, motrice ou sensitive. Il ne faut pas attendre leur manifestation clinique ultime pour en faire le diagnostic, d’autant que nous avons aujourd’hui la possibilité de quantifier chacune d’entre elles et d’en suivre l’évolution, permettant alors de donner des stades de gravité. La neuropathie végétative peut être quantifiée avec des scores allant de 75 à 20 mS, la neuropathie sensitive superficielle avec des monofilaments de 2,4 et 10 g, et la sensibilité profonde avec un neuroesthésiomètre permettant une échelle de 5 à 45 mV. Chacune de ces formes de neuropathie va s’associer diversement aux autres pour donner un tableau de polynévrite. On peut considérer qu’un patient ne présentant qu’une neuropathie végétative et pas de neuropathie sensitive superficielle a finalement peu de risque puisque la fissure sera douloureuse ; en revanche, un patient qui présente une neuropathie végétative et une neuropathie sensitive superficielle a un pied à haut risque puisque la fissure ne sera pas douloureuse et exposera donc le pied à une porte d’entrée infectieuse non ressentie. Toutes les associations sont possibles, la pire des situations étant l’existence d’une neuropathie végétative avancée associée à une neuropathie sensitive superficielle avancée et une neuropathie sensitive profonde avancée. Cependant, les formes dissociées existent, d’où l’intérêt d’une analyse sémiologique fine, permettant de mieux définir l’impact de la gravité et la conduite médicale préventive. Devant une neuropathie végétative d’intensité moyenne, il importe d’avoir une bonne éducation du patient pour obtenir une hydratation quotidienne de la peau de la plante des pieds pour en maintenir sa souplesse et éviter les fissures ; face à une neuropathie motrice, il importera d’éviter que les griffes se fixent en ayant recours à des orthèses et de compenser les effondrements des voûtes plantaires ; face à une neuropathie sensitive superficielle ou profonde, il faudra avoir recours à une éducation thérapeutique adaptée au stade lésionnel du patient. Une bonne éducation thérapeutique n’est pas en effet une éducation systématique pour tous les patients, mais bien une éducation adaptée au risque propre encouru.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :