Publié le 14 juin 2016Lecture 6 min
Appareiller le patient diabétique amputé - Quelle prothèse prescrire ?
S. EHRLER, Médecine physique et réadaptation, Strasbourg Oberfeldweg
En France, on dénombre encore près de 8 000 amputations de membres chez les sujets diabétiques. Cette intervention de l’extrême signe l’échec des solutions médicales conservatrices mais n’est plus tout à fait le drame qu’elle a été en raison des progrès considérables réalisés en matière de prise en charge et d’appareillage. Encore faut-il respecter les procédures, préparer le moignon et intégrer la mise en place d’une prothèse adaptée à un programme de rééducation.
Appareiller un patient diabétique amputé, même âgé, n’est pas une gageure. Pourtant, le diabète est souvent donné comme un facteur prédictif négatif de la réadaptation prothétique notamment en raison d’un VO2max inférieur à celui des patients non diabétiques et des pathologies controlatérales associées, dont la neuropathie motrice et sensitive en particulier.
Privilégier l’amputation transtibiale
Quoi qu’il en soit, l’amputation transtibiale offre de bien meilleures possibilités de réussite prothétique et d’indépendance, raison pour laquelle il est important de lutter pour la conservation du genou avec tous les moyens de traitement endovasculaires et chirurgicaux prothétiques dont nous disposons et/ou au prix d’un moignon en cicatrisation dirigée.
La longueur du moignon est importante : dans la mesure du possible, on préconise un tiers moyen de jambe, ce qui correspond, pour un adulte mesurant 1,80 m, à un moignon de 20 cm sous la tubérosité tibiale antérieure (TTA). Les limites d’appareillage sont de 8 cm sous la TTA, mais avec un risque de flessum par déséquilibre musculaire entre muscles agonistes et antagonistes, surtout chez le diabétique, pouvant contre-indiquer la prothétisation (flessum de 30°).
Chez le patient amputé transtibial, la prothèse offre :
- un gain d’autonomie pour les transferts qui peuvent à nouveau se faire avec 4 points d’appui (les 2 membres supérieurs et les 2 membres inférieurs), ce qui a toute son importance chez ces patients qui présentent déjà des troubles de l’équilibre liés à leur neuropathie ;
- à la marche, la consommation d’énergie est réduite d’environ 20 % pour une amputation transtibiale comparativement à une amputation transfémorale, ce qui n’est pas négligeable lorsqu’on considère les cardiopathies souvent associées à la maladie diabétique. Si par ailleurs, de nouvelles complications devaient apparaître nécessitant une bilatéralisation de l’amputation, ce qui survient malheureusement chez la moitié des patients à 5 ans, nous savons qu’une marche prothétique de 11 mois permet de redonner au patient les conditions de marche antérieures à la dernière amputation.
Bien préparer le moignon à l’appareillage
Le chaussage de la prothèse transtibiale est également plus aisé car il peut se faire assis. La prothèse elle-même est bien tolérée sur l’ensemble de la journée et doit en l’occurrence être portée 6 à 8 heures par jour. Les résultats de l’évaluation quadriennale de l’éducation thérapeutique sur nos patients amputés transtibiaux montrent que :
- le port prothétique est assuré chez 94 % des patients d’une cohorte personnelle de 95 patients ;
- 98 % de ces mêmes patients se déplacent à l’intérieur de leur domicile ;
- et 74 % à l’extérieur de leur domicile.
Ces résultats ne sont cependant possibles qu’avec une bonne préparation du moignon à l’appareillage, à savoir :
- une contention dès le 3e jour postopératoire par un bandage de contention courte, cette technique pouvant être envisagée aisément en milieu chirurgical ;
- les autres méthodes sont le bonnet élastocompressif et le manchon en silicone postopératoire, mis en place également à J3.
La lutte contre le flessum de genou par une bonne installation au lit (pas de coussin sous le genou) et la mise en place d’un repose-moignon, de préférence escamotable, sur le fauteuil roulant est une autre priorité essentielle.
Réalisation de la prothèse
La prothèse, quant à elle, est réalisée dès que la stabilité du moignon est obtenue, même pour les moignons en cicatrisation dirigée, quasiment toujours dès le 1er mois postopératoire (sous réserve d’une contention efficace dès la phase postopératoire). Il s’agit d’une prothèse de première intention (figure 1) avec :
• Un manchon judicieusement choisi dans les matériaux existants : gel de silicone ou de copolymère seront les plus utilisés chez les diabétiques. Cependant une place peut encore être laissée si besoin aux manchons en TPfoam (environ 10 % dans notre expérience), voire en uréthane, plus rare actuellement. Le manchon représente l’interface entre moignon et emboîture.
• Un tube assure le lien entre l’emboîture/manchon et le pied. Il existe aujourd’hui une possibilité de remplacement secondaire du tube par un système « clever bone », réservé aux patients à faible mobilité. Une étude multicentrique de 48 patients a pu montrer une amélioration fonctionnelle de 80 % chez les patients double-amputés trans-tibiaux.
• Initialement un pied SACH (pied avec un coin talonnier souple) est monté sur la prothèse puis remplacé, selon les performances fonctionnelles du patient, par un pied de classe 1 (déplacements au sein du domicile) ou de classe 2 (déplacements extérieurs).
• Un réalignement prothétique est assuré à chaque changement d’aide technique de marche (barres parallèles, déambulateur, rolator, cannes anglaises, canne en T), voire sans canne (plus rarement obtenu chez les diabétiques). Ce réalignement montre la nécessité d’adjonction d’un plateau de translation entre emboîture et tube tout au long de l’évolution et avant finition de la prothèse.
Figure 1. Prothèse transtibiale.
L’amputation transfémorale
Nécessaire lorsque le genou n’a pu être conservé, elle relève d’une prothèse de marche et ne peut être envisagée comme prothèse de transfert pour laquelle elle serait plutôt un handicap.
La question qui est alors posée est de savoir si le patient est appareillable. Différentes réponses à des questions précises permettent de fixer le cadre des indications.
• Shoppen a défini un test prédictif, celui de l’équilibre unipodal sur le membre sain à la 2e semaine post-amputation. Il a été corrélé de façon significative avec l’usage de la prothèse à un an.
• L’équilibre unipodal sur le membre sain a aussi été corrélé aux résultats du Time Up and Go (TUG) et nous indique qu’une plus grande capacité à se tenir sur le membre sain et un meilleur équilibre dynamique seraient reliés à une moindre limitation d’activité.
• La capacité à marcher avant l’amputation semblerait influer sur les résultats des sujets lors de la réadaptation à la marche avec prothèse. Le statut de marche avant amputation est aussi prédictif de la récupération locomotrice.
• De même, une capacité aérobie correspondant à un VO2max ≥ 50 % du VO2max estimé pour une personne saine du même âge est aussi un facteur prédictif positif d’une réussite à la marche prothétique.
• Enfin le port de la prothèse fémorale pendant 6 à 8 heures/jour est un signe de non-abandon à moyen terme.
Quelle prothèse préconiser en cas d’amputation transfémorale ?
• Une emboîture contact dont l’étanchéité est assurée par une ventouse.
• Un manchon intermédiaire en gel de copolymère ou de silicone qui autorise le chaussage prothétique à 80 % en position assise. Ce n’est qu’à la fin du chaussage que le patient se met debout.
• Un plateau de translation est indiqué pour les mêmes raisons que chez l’amputé tibial.
• Le genou peut être verrouillé lors de la marche ou libre. Verrouillé, il assure une grande stabilité et de ce fait une augmentation indirecte du périmètre de marche du fait d’une moindre appréhension. Libre, nous le préconisons polycentrique car plus stable qu’un genou monoaxial. Mais en fonction des possibilités fonctionnelles, différents types de genoux prothétiques peuvent être essayés. Les fabricants mettent actuellement du matériel à disposition pour des essais qu’il est conseillé de faire en équipe pluridisciplinaire de réadaptation.
• Un tube intermédiaire. Le système « clever bone » donne de moindres résultats de gain fonctionnel chez l’amputé fémoral que chez l’amputé tibial.
• Un pied prothétique équivalent aux pieds de l’amputé tibial avec les mêmes indications (figures 2 et 3).
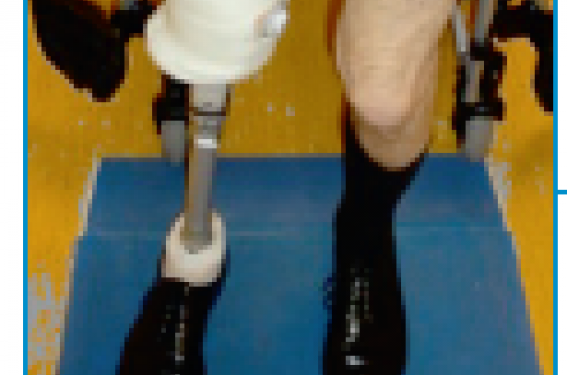
Figure 2. Prothèse transfémorale : chaussage assis.
Figure 3. Fin de chaussage en station debout.
L’auteur déclare ne pas avoir de conflit d’intérêts en rapport avec cet article.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :