Insuline
Publié le 31 mai 2011Lecture 11 min
Insulines, analogues du GLP-1 : techniques d’injection, ce qu’il faut savoir !
J.-P. SAUVANET, Polyclinique de médecine interne, Hôpital Saint-Louis, Paris
La prévalence du diabète traité, en France, était estimée en 2009 à 4,4 % parmi les assurés du régime général de l’Assurance maladie, soit environ 2,9 millions de personnes1.
En parallèle, le nombre de patients atteints de diabète et pratiquant des auto-injections d’insuline augmente régulièrement. Sur la base de l’étude Entred (échantillon national témoin représentatif des personnes diabétiques) 2007, environ 17 % des patients adultes atteints de diabète de type 2 (DT2) étaient traités par insuline (avec ou sans antidiabétiques oraux [ADO] associés)2, auxquels il faut ajouter les diabétiques de type 1 (DT1), insulinotraités. Les estimations font ainsi état d’environ 630 000 personnes diabétiques traitées par insuline en 2008, dont plus des deux tiers sont des DT23.
Le nombre de patients diabétiques traités par auto-injections devrait encore augmenter avec la mise sur le marché de traitements injectables ciblant le GLP-1 (glucagon-like peptide-1).
La technique d’injection de l’insuline, un élément-clé du contrôle glycémique
La technique d’injection de l’insuline influe sur de nombreux facteurs, expliquant en partie la variabilité glycémique observée par les patients lors de l’autosurveillance glycémique ; une mauvaise technique peut conduire à une injection intramusculaire d’insuline avec notamment un risque hypoglycémique accru, et favorise l’apparition d’effets indésirables aux points d’injection (douleurs, saignements, lipodystrophies…)4,5. Une technique d’injection correcte est donc un élément clé pour obtenir et maintenir un contrôle glycémique conforme aux objectifs (glycémies à jeun et postprandiales, taux d’HbA1c) définis4,5.
L’éducation thérapeutique du patient (ETP) joue un grand rôle pour une pratique adéquate, maintenue dans le temps, d’une technique d’injection optimale. Des recommandations détaillées, destinées aux professionnels de santé, ont été publiées par l’American Diabetes Association (ADA)6 et des associations de paramédicaux en Europe (Danemark7, France8 et Pays-Bas9). Néanmoins, peu d’études ont porté sur la connaissance des patients insulinotraités en matière de technique d’injection de l’insuline.
Récemment, une enquête internationale, par auto-questionnaire patient et auto-questionnaire infirmière, a été réalisée chez des patients (enfants, adolescents et adultes) atteints d’un diabète connu (DT1 ou DT2), pratiquant au moins une auto-injection d’insuline ou d’exénatide par jour depuis au moins 6 mois. Cette enquête, à laquelle ont participé 171 centres de 16 pays (Chine, États-Unis et 14 pays en Europe), a inclus, de septembre 2008 à juin 2009, 4 352 patients DT1 (environ 37 %) et DT2 (environ 63 %) s’auto-injectant leur traitement du diabète : 71 % des participants étaient traités par insuline seule et 25 % par insuline et ADO, les autres (3 %) étaient traités par exénatide et ADO. Les résultats de l’enquête10, conjointement à l’analyse de 157 publications, ont servi de base à un groupe d’experts internationaux pour proposer, en septembre 2009, des recommandations actualisées pour l’auto-injection des traitements du diabète11.
L’auto-injection d’insuline : que font les patients en France ?
La partie française de l’enquête a porté sur 113 sujets adultes (> 18 ans) insulinotraités, recrutés parmi la population de patients diabétiques de 6 services de diabétologie de centres hospitalo-universitaires10.
L’analyse de l’auto-questionnaire patient (40 questions), complété lors d’une consultation ou une hospitalisation met en évidence, chez ces patients déclarant tous avoir reçu une formation à la technique d’injection de l’insuline et bénéficiant d’un suivi et de rappels réguliers des principales modalités de l’injection, un certain nombre de lacunes dans les connaissances et/ou leur mauvaise application12,13.
Il en ressort de nombreux écarts aux recommandations de bonne pratique. L’enquête souligne l’importance d’une ETP initiale de qualité portant sur la technique d’injection et de son renforcement régulier.
Éducation thérapeutique et conseils pour une bonne technique d’auto-injection de l’insuline : les recommandations
L’ETP initiale du patient traité par insuline doit être de qualité, rappelée régulièrement, lors de chaque consultation, et renforcée si nécessaire. Si les patients reçoivent habituellement une formation à l’injection d’insuline, le temps qui lui est consacré, tout comme ses modalités, apparaissent fort variables et, à l’occasion des rappels de la technique, certains points importants semblent moins, voire peu souvent, abordés12. Or, la répétition régulière des messages clés est importante pour le maintien à long terme d’une technique correcte d’injection de l’insuline13,14.
Matériel d’injection
En France, plus de 90 % des patients utilisent un stylo à insuline, principalement jetable, ou rechargeable par cartouches12,15. Il s’agit d’un matériel personnel qui ne doit pas être partagé entre patients.
L’aiguille ne doit être utilisée qu’une seule fois et ne doit pas servir pour plusieurs injections.
Actuellement, les patients utilisent essentiellement des aiguilles d’une longueur de 8 mm, ou de 5 mm. La tendance, à encourager, est à l’utilisation de l’aiguille la plus courte et de plus faible diamètre possible. La longueur de l’aiguille doit néanmoins être adaptée selon l’épaisseur du tissu sous-cutané, qui varie selon le site d’injection : plus mince au niveau de la cuisse ou de la face antérieure du bras qu’au niveau de l’abdomen, par exemple4,5 ; ce point est particulièrement important chez les diabétiques jeunes (enfants et adolescents) et/ou minces, en raison du risque d’injection intramusculaire, douloureuse, et de plus, susceptible d’augmenter la vitesse d’absorption de l’insuline et la variabilité de l’effet pharmacodynamique ; dans un tel cas, une aiguille de longueur 4, 5 ou 6 mm (au maximum) est à recommander. La longueur de l’aiguille doit également être adaptée selon l’évolution corporelle du patient et le schéma insulinique, un schéma multi-injections imposant la rotation des sites d’injection, avec des épaisseurs différentes du tissu sous-cutané selon le site. Or, dans l’enquête française récente, 57 % des patients déclarent utiliser la même longueur d’aiguille depuis l’instauration de l’insulinothérapie12.
L’aiguille doit être mise en place immédiatement avant l’injection et ne doit pas être laissée sur le stylo entre deux injections. Le capuchon du stylo doit être remis sur celui-ci immédiatement après avoir ôté l’aiguille. Immédiatement après l’utilisation, jeter l’aiguille dans le collecteur prévu à cet effet (« boîte jaune » standardisée).
Avant l’injection
Inspection du site d’injection par le patient : en cas de signes de lipodystrophie, d’inflammation, d’œdème ou d’infection, un autre site doit être choisi.
Désinfection de la zone d’injection : l’injection doit être réalisée les mains propres, sur un site propre (lavage à l’eau tiède et au savon). Une désinfection préalable n’est habituellement pas nécessaire, sauf en cas de souillure locale ou de risque infectieux. En cas de désinfection à l’alcool, attendre que celui-ci ait complètement séché.
Remise en suspension de l’insuline : les patients qui utilisent une insuline NPH, ou une insuline prémélangée (prémix), doivent remettre le contenu de la cartouche ou du stylo prérempli en suspension immédiatement avant l’utilisation. Il est nécessaire de faire rouler et/ou retourner au moins 10 fois la cartouche ou le stylo, puis les retourner 10 fois à 180°, sans les secouer, jusqu’à l’obtention d’un aspect uniformément blanc laiteux. Une remise en suspension inadéquate – et a fortiori son absence – induit des doses d’insuline injectées extrêmement variables, et susceptibles d’influer sur le contrôle glycémique16.
Conservation de l’insuline : en cours d’utilisation, à température ambiante ou au réfrigérateur (dans ce cas, la sortir au moins 1 heure avant l’injection) et au maximum pendant 1 mois ou avant la date limite d’expiration. Le matériel non encore utilisé doit être conservé au réfrigérateur, entre 2° C et 8° C, à distance du compartiment de congélation. Conserver l’insuline dans un matériel isolant (trousse adaptée) en cas de température > 30° C.
Technique d’injection
Zones d’injection : la figure 1 rappelle les sites d’injection recommandés. Les zones d’injection utilisées sont variables selon les patients et le nombre d’injections journalières, mais il est nécessaire de faire une rotation au sein d’une même zone d’injection, à au moins 1 cm (deux travers de doigt) de l’injection précédente. La rotation s’effectue par quadrant au niveau de l’abdomen (figure 2), par moitié au niveau de la cuisse et de la fesse, en alternant la zone utilisée chaque semaine. L’absence de rotation est une pratique formellement déconseillée, car susceptible de favoriser l’apparition de lipodystrophies au niveau du site d’injection.
Réalisation de l’injection : le stylo doit être purgé avant l’injection afin de chasser les bulles d’air et vérifier l’écoulement de l’insuline (une goutte doit apparaître au bout de l’aiguille) (figure 3). L’injection doit être progressive, en s’assurant à la fin que le bouton-poussoir est complètement relâché. Éviter d’injecter à la racine des poils. L’injection à travers les vêtements doit être découragée. Le massage du site, avant ou après l’injection, n’est généralement pas recommandé.
Après l’injection de l’insuline : l’aiguille doit n’être retirée qu’au moins 10 s, voire plus en cas de dose élevée, après la fin de l’injection. Ne la laisser en place dans la peau, après avoir injecté l’insuline, que trop peu de temps (< 10 s), contribue aux fuites d’insuline constatées au niveau du stylo, et aux pertes ou reflux d’insuline au niveau de la peau après l’injection, observés par de nombreux patients, et donc au risque d’une dose injectée insuffisante.
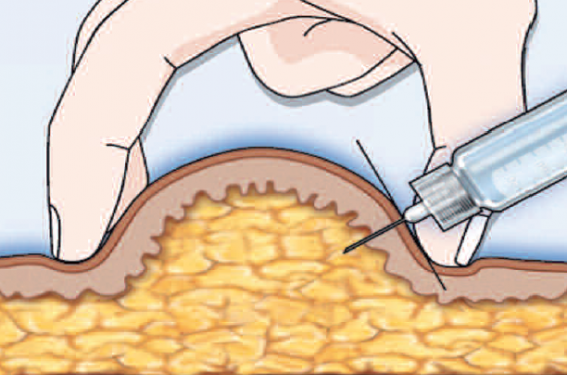
Pratique d’un pli cutané :
- chez les enfants, les adolescents et les sujets minces, la pratique d’un pli cutané doit être recommandée. Avec une aiguille de 5 ou 6 mm, un angle d’insertion de 45° peut constituer une alternative au pli cutané ; en cas d’utilisation d’une aiguille de 8 mm, un pli cutané et un angle d’insertion de 45° doivent être de règle ;
- chez les adultes, incluant les obèses, les aiguilles ≤ 6 mm peuvent être utilisées, un pli cutané n’est généralement pas nécessaire, l’injection doit être pratiquée avec un angle d’insertion de 90° ; les aiguilles ≥ 8 mm nécessitent un pli cutané ou un angle d’insertion de 45°. Il n’existe aucune raison médicale pour recommander l’utilisation d’aiguilles > 8 mm.
Le pli cutané doit demeurer souple, en pinçant doucement la peau entre deux doigts (figure 4). L’angle d’insertion de l’aiguille par rapport à la surface du pli cutané doit toujours être de 90° chez les adultes (figure 5). Lorsque l’injection est terminée, compter 10 s avant de retirer l’aiguille et ne relâcher le pli qu’après le retrait de l’aiguille pour éviter les fuites d’insuline.
Figure 1. Zones d’injection recommandées (face, profil).
Figure 2. Exemple de mode de rotation selon la zone d’injection : par quadrant au niveau de l’abdomen, en alternant la zone utilisée chaque semaine.
Figure 3. Avant de réaliser l’injection, vérifier l’écoulement de l’insuline : une goutte doit apparaître au bout de l’aiguille.
Figure 4. Technique recommandée pour la pratique d’un pli cutané correct.
Figure 5. Pli cutané : angle d’insertion de l’aiguille de 90° par rapport à la surface du pli cutané.
Le suivi par les soignants
Compréhension de l’éducation thérapeutique et des modalités d’injection par le patient : lors de chaque consultation, la technique d’injection de l’insuline doit être abordée avec le patient, de préférence dans le cadre d’une discussion où le patient est un partenaire. Des discussions de groupes de patients partageant leur expérience semblent également bénéfiques.
Régularité de l’injection : la nécessaire régularité de l’injection d’insuline doit être soulignée. En conditions de vie réelle, elle ne semble pas optimale, puisque 50 % des patients déclarent sauter occasionnellement une injection, principalement par oubli12,17.
Examiner systématiquement les zones d’injection : des lipodystrophies, principalement des lipohypertrophies, sont fréquentes au niveau des zones d’injection, retrouvées chez 28 à 48 % des patients par plusieurs enquêtes récentes10,12,18,19. Elles doivent être systématiquement recherchées lors de chaque consultation, par un examen visuel et la palpation des zones d’injection. Ce point important ne doit pas être négligé par les soignants20, compte tenu des répercussions potentielles sur les propriétés pharmacocinétiques et pharmacodynamiques des insulines en cas d’injection dans les zones de lipodystrophies, pratique régulière de certains patients en raison de l’absence de douleur lors de l’injection à ce niveau, ce qui retarde l’absorption et la diffusion de l’insuline21-23. Des ecchymoses ou hématomes sont des signes d’injection intramusculaire.
Élimination des déchets d’activités de soins à risques infectieux (DASRI) : en France, les conditions réglementaires de la gestion des DASRI (aiguilles pour injection, lancettes utilisées lors de l’auto-surveillance glycémique) par les patients en auto-traitement sont inscrites, depuis 1997, dans plusieurs textes de loi, décrets et arrêtés, en particulier le décret du 6 novembre 2007. Elles demeurent insuffisamment connues et/ou respectées par les patients diabétiques, notamment la nécessité d’utiliser un collecteur spécifique (« boîte jaune »), disponible gratuitement en pharmacie12. Le rappel de la réglementation doit faire partie intégrante de l’ETP, tout comme la discussion des difficultés rencontrées pour le dépôt du collecteur, une fois celui-ci rempli.
L’auto-injection des traitements ciblant le GLP-1
L’exénatide (Byetta®) et le liraglutide (Victoza®) sont présentés en stylos préremplis jetables ; les aiguilles ne sont pas fournies. Pour l’exénatide, les quatre longueurs standard d’aiguille peuvent être utilisées (4, 5, 8 et 12 mm). Le liraglutide peut être administré avec des aiguilles d’une longueur maximale de 8 mm et un diamètre minimal de 32G ; le stylo est conçu pour être utilisé avec des aiguilles jetables NovoFine® (de 6 ou 8 mm) ou NovoTwist® (non disponibles en France).
Pour chacun de ces traitements injectables, un guide pratique/manuel d’utilisation, destiné au patient, détaille les points principaux (conservation, préparation et utilisation du stylo et des aiguilles, étapes clés de l’injection, etc.). Les principales règles à respecter sont semblables à celles décrites pour l’injection de l’insuline.
Sur la base des données disponibles, le site d’injection ne semble pas influer sur la pharmacocinétique de ces traitements, l’injection peut donc être effectuée indifféremment aux sites recommandés : abdomen, haut de la cuisse ou partie externe haute du bras ; une rotation des points d’injection est conseillée, avec ou sans pli cutané (recommandé pour ne pas injecter en intramusculaire).
Les points essentiels
Une technique d’injection correcte est un élément essentiel pour atteindre et maintenir un équilibre glycémique adéquat.
Une mauvaise technique d’injection peut résulter en une dose injectée insuffisante, en une injection IM avec notamment un risque hypoglycémique accru, et favorise l’apparition d’effets indésirables aux points d’injection (en particulier des lipodystrophies), tous facteurs potentiels de variabilité glycémique et de non-atteinte des objectifs glycémiques définis.
L’éducation thérapeutique du patient (ETP) lors de l’initiation du traitement injectable doit être de qualité. Elle doit être rappelée régulièrement, lors de chaque consultation, et renforcée si nécessaire.
Les soignants doivent attacher une attention particulière aux messages portant sur la rotation des points d’injection, la technique d’injection avec ou sans pli cutané, le délai nécessaire avant de retirer l’aiguille de la peau, les raisons pour lesquelles une injection est non pratiquée.
Les zones d’injection doivent être examinées systématiquement, visuellement et par la palpation, de préférence lors de chaque consultation, et au moins une fois par an.
Des recommandations actualisées pour la technique d’injection des insulines et des traitements ciblant le GLP-1 ont été publiées en 201011.
Remerciements à Becton Dickinson pour la fourniture gracieuse des figures 1 à 5 (© Photothèque BD Medical Diabetes Care Europe).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :